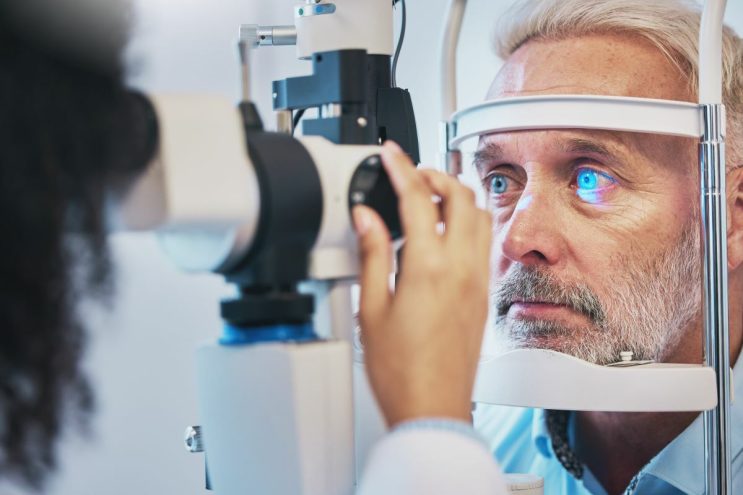
Selon les chiffres de l’association France Glaucome, 1,5 million de personnes seront potentiellement atteintes par cette pathologie en France en 2025. Une évolution en partie liée au vieillissement de la population avec un taux de prévalence de 10 % chez les plus de 70 ans. Après 45 ans, le dépistage par un ophtalmologue ainsi que des contrôles réguliers sont recommandés car une prise en charge précoce permet de limiter l’évolution de cette maladie irréversible.
Le glaucome est une maladie dégénérative du nerf optique multifactorielle, mais dont la pression intraoculaire est le premier facteur de risque. L’augmentation de pression intraoculaire va causer une accélération de la perte des fibres optiques, ces constituants du nerf optique qui transmettent l’image de l’œil vers le cerveau. La disparition des fibres se traduit par des altérations progressives et irréversibles et caractéristiques du champ visuel pouvant conduire à une malvoyance, voire même à une cécité. Le glaucome est d’ailleurs la seconde cause mondiale de cécité après la cataracte, et première cause de cécité irréversible dans le monde.
La prévention est essentielle
Les anomalies du champ visuel restent longtemps silencieuses, et ne causent aucun symptôme perceptible par le patient. De même, l’augmentation de pression intraoculaire est le plus souvent indolore. Pour cette raison, le dépistage et la prévention sont essentiels. Il n’existe pas de comportements permettant de se prémunir du glaucome. Pour autant, la bonne santé du nerf optique dépend aussi de la bonne qualité de son apport vasculaire. Il est donc souhaitable de ne pas fumer, ne pas consommer d’alcool, de manger de façon équilibrée, d’avoir une glycémie équilibrée, et bien sûr de réaliser une activité physique régulière… Une proportion très importante de glaucomes ont un caractère héréditaire, si bien que le dépistage dans les familles présentant des antécédents de glaucome revêt un caractère essentiel. Outre l’âge, d’autres facteurs peuvent accroître le risque, comme par exemple l’origine ethnique : risque plus important de glaucome à angle ouvert chez les patients mélanodermes, et de glaucome à angle fermé chez les patients d’origine asiatique. Citons également la myopie et l’apnée du sommeil, qui constituent d’autres facteurs de risque de glaucome à angle ouvert. Enfin, les facteurs de risque cardio-vasculaire tels que l’hypertension artérielle ou le diabète pourraient contribuer à aggraver la pathologie.
Il n’y a pas un glaucome, mais des glaucomes
Le glaucome se décline sous différentes formes et nécessite donc une réponse thérapeutique adaptée entre gouttes, laser et intervention chirurgicale. Le glaucome fait partie de ces maladies qui se conjuguent au pluriel entre glaucomes à angle ouvert et glaucomes à angle fermé.
Le glaucome à angle ouvert est de loin le plus fréquent en France. Dans cette maladie, l’augmentation de la pression intraoculaire est liée à une augmentation de la résistance de l’écoulement de l’humeur aqueuse au niveau de l’angle entre l’iris et la cornée, qui est pourtant bien ouvert. La rapidité d’évolution et la sévérité varient beaucoup selon les patients. Les patients mélanodermes, et myopes forts sont particulièrement à risque d’évoluer rapidement. À noter que chez certains patients dont le nerf optique est particulièrement sensible, le glaucome se développe et évolue alors que la pression oculaire n’est pas anormalement élevée. On parle alors de glaucome à pression normale.
Dans le glaucome à angle fermé, l’évacuation de l’humeur aqueuse au niveau de l’angle entre l’iris et la cornée est limitée par la configuration de ce dernier. La pression intraoculaire augmente rapidement et à des niveaux élevés : l’évolution de la maladie est rapide. Cette forme de glaucome est plus fréquente en Asie, mais elle se rencontre partout.
Quel que soit le type de glaucome, les réponses thérapeutiques poursuivent un même objectif : préserver les fibres du nerf optique et stabiliser les anomalies du champ visuel. Pour cela, nous ne disposons aujourd’hui que d’un seul levier thérapeutique : la baisse de la pression intraoculaire », explique le professeur d’ophtalmologie Antoine Rousseau, spécialiste de cette pathologie.
Il exerce au CHU Kremlin-Bicêtre (Kremlin Bicêtre) et à l’Hôpital National de la Vision des Quinze-Vingts. Il rappelle qu’il existe plusieurs solutions : la première consiste en l’administration de gouttes (collyres) pour diminuer la fabrication de l’humeur aqueuse ou faciliter son évacuation, voire les deux. Une autre option est de recourir au laser pour faciliter l’évacuation de l’humeur aqueuse. À noter que le laser est souvent combiné aux gouttes pour optimiser la baisse de la pression. Enfin, la chirurgie peut être nécessaire dans les cas qui ne sont pas contrôlés par les collyres et/ou le laser.
« Attention, toutes ces réponses ne permettent pas de guérir le glaucome mais seulement de stabiliser son évolution. Il n’est pas possible de récupérer les anomalies du champ visuel déjà installées. D’où l’importance du dépistage afin de diagnostiquer et traiter la maladie le plus précocement possible », prévient l’ophtalmologue parisien.
Un dépistage rapide et indolore
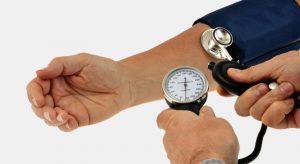
Qui dit dépistage, dit consultation d’ophtalmologie au cours de laquelle sera évaluée la tension intraoculaire, mesurée l’épaisseur de la cornée, réalisé un examen fond de l’œil pour vérifier l’état du nerf optique, identifiés les facteurs de risque individuels, et le cas échéant demandés des examens complémentaires. Tout en sachant que des facteurs généraux comme l’âge, l’hérédité ou encore la myopie sont aujourd’hui considérés comme favorisant le risque d’apparition d’un glaucome. « En France, on estime que 500 000 personnes seraient atteintes d’un glaucome sans le savoir, ce qui démontre toute la nécessité de promouvoir le dépistage et de multiplier les messages de sensibilisation grand public », affirme Antoine Rousseau. Et ce d’autant plus qu’au début de la maladie, les symptômes du glaucome ne sont pas perceptibles.
Le caractère silencieux de la maladie est une vraie problématique car il est difficile de convaincre les gens d’aller consulter quand ils ne ressentent aucune douleur, aucune gêne visuelle », confirme le spécialiste.
Mais, au fil du temps, des altérations du champ de la vision périphérique peuvent survenir. Les patients s’adaptent et ont tendance à compenser naturellement ces pertes. L’inquiétude et le désir de consulter surviennent quand les altérations touchent l’axe central du champ de la vision, entraînant notamment des difficultés pour lire ou écrire. Sauf qu’à ce stade, il est déjà trop tard et les dégâts irréversibles !
Un traitement adapté à l’âge, la sévérité de la maladie, et à son évolution
L’âge du patient et la sévérité de la maladie au diagnostic, ainsi que la vitesse d’évolution de la maladie – qui sera déterminée au cours du suivi – sont les éléments déterminant de la stratégie thérapeutique : un glaucome de sévérité modéré et d’évolution lente diagnostiqué chez un malade âgé de 80 ans ne sera pas pris en charge de façon aussi agressive qu’un glaucome sévère évoluant rapidement chez un patient âgé de 50 ans » explique le Pr Rousseau. Le but est d’accompagner le patient pour qu’il puisse vivre avec une qualité de vision acceptable le plus longtemps possible.
Les traitements non invasifs (collyres et laser) sont privilégiés en première intention. Les interventions chirurgicales, dont l’efficacité n’est pas constante et qui comportent un certain nombre de risques, sont le plus souvent réservées aux cas où les autres traitements ne permettent pas de contrôler la maladie. « La chirurgie du glaucome est une chirurgie dont les résultats ne sont pas garantis à 100 % et pour laquelle il peut y avoir des complications. D’où, la nécessité de poursuivre nos efforts de recherche afin d’améliorer les stratégies diagnostiques et thérapeutiques, notamment en développant des traitements neuroprotecteurs dont l’action serait indépendante de la pression intraoculaire », conclut l’ophtalmologue.
M-FR-00012802-1.0 – Établi en novembre 2024