Avec l’évolution des techniques chirurgicales et les interventions par voie percutanée, la cardiologie vit une véritable révolution. Une meilleure connaissance des facteurs de risque et une prise en charge mieux ciblée font aussi partie des avancées. Le Dr Claude Vaislic, chirurgien cardiaque et expert national à la cour de cassation, revient sur les progrès qui ont changé la vie des patients.

Dr Claude Vaislic
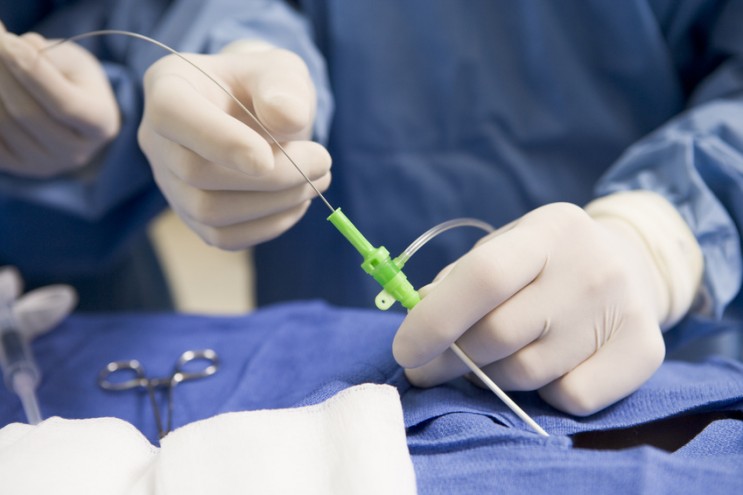
Les interventions percutanées : l’art d’opérer sans ouvrir
Si la chirurgie classique « à cœur ouvert » reste la référence pour traiter des pathologies lourdes, les techniques percutanées, permettant d’opérer sans ouvrir le thorax, ont connu un essor spectaculaire ces vingt dernières années. Le cœur est irrigué par les artères coronaires, elles-mêmes alimentées par une autre grande
artère : l’aorte. Quand le diamètre des coronaires se rétrécit à cause de la formation de plaques d’athérome (graisse), le muscle cardiaque n’est plus correctement alimenté par le sang. Si l’artère se bouche complètement, c’est l’infarctus. L’objectif est alors de rétablir au plus vite une circulation sanguine normale. Dans de nombreuses indications, en alternative à la technique du pontage, qui nécessite l’ouverture de la cage thoracique, on propose la pose d’un stent, minuscule ressort métallique permettant de maintenir l’artère coronaire suffisamment ouverte. Cette intervention (appelée angioplastie) est réalisée par cathéter (au niveau du poignet par exemple) : l’artère coronaire rétrécie est dilatée au moyen d’une sonde munie d’un ballon gonflable à son extrémité. Le remplacement de la valve aortique par cette technique a aussi révolutionné le domaine. Elle est réservée pour l’instant aux patients à haut risque (évalués par les scores de risques opératoires STS ou Euroscore) car la longévité des prothèses valvulaires est encore inconnue. Mais des études sont en cours pour pouvoir étendre cette indication.
Des machines cœur-poumon qui tiennent dans une valise
Les avancées techniques permettent aujourd’hui de renforcer le niveau de protection du cœur pendant une opération. En pratique, cela consiste à interrompre ou arrêter le cœur pour permettre les gestes chirurgicaux. Une solution liquide froide (généralement à 4 °C) y est injectée pour faire baisser sa température jusqu’à 15–20 °C, et ainsi réduire son métabolisme durant l’intervention. Pendant ce temps, le patient est placé sous circulation extracorporelle grâce à une « machine cœur-poumon » qui prend en charge les échanges gazeux et la circulation sanguine. Ces dispositifs existaient déjà il y a une vingtaine d’années mais ils ont été véritablement optimisés. Il est possible désormais d’opérer pendant plus de cinq heures avec ce système sans danger pour le patient, alors qu’il était risqué de dépasser deux heures autrefois. De plus, l’encombrement de ces machines a considérablement réduit : elles tiennent maintenant dans de petites mallettes portables que l’on peut brancher au chevet des patients.
L’intérêt d’une véritable concertation d’experts
L’instauration de la réunion de concertation pluridisciplinaire (RCP), qui implique différents experts dans la décision d’un traitement, est vraiment bénéfique pour le patient. Pour tout type d’intervention cardiaque, elle exige la présence d’un cardiologue, d’un anesthésiste, d’un chirurgien cardiaque et d’un cardiologue interventionnel. Cette concertation débouche très souvent sur des stratégies de traitement hybrides associant, durant la même intervention, un pontage et la pose d’un stent.
Le patient devient un partenaire responsable de la décision thérapeutique
En cardiologie, comme dans toutes les spécialités médicales, depuis la mise en place de la loi du 4 mars 2002, il n’est pas autorisé de prodiguer des soins sans un consentement éclairé du patient. Les médecins ont le devoir de l’informer explicitement de l’histoire naturelle de sa maladie, des avantages du traitement qui lui est proposé et des complications possibles.
Une meilleure identification des facteurs de risque
C’est un phénomène naturel que des plaques d’athérome se forment et qu’ainsi les artères se rétrécissent avec l’âge. Mais l’enjeu de la prévention reste de déterminer précisément chez quelles populations cette détérioration intervient plus précocement. Les principaux facteurs de risque des maladies artérielles sont connus : hypertension, obésité, diabète, tabagisme (et tabagisme et pilule pour les femmes), alcoolisme… La recherche vise maintenant à identifier les facteurs génétiques pour mettre en place des mesures de prévention plus ciblées. La collaboration et les progrès exceptionnels en génétique, informatique, nanotechnologies et sciences neurocomportementales font augurer très prochainement le contrôle des maladies cardiovasculaires.